肌酐(Creatinine)是反映腎髒功能的指標,另外胱抑素C (Cystatin C)也用的越來越多。現在的推薦是兩個同時用。 不過,還是肌酐用的更多。根據肌酐可以計算(Cystatin C也可以)腎小球濾過率(Glomerular Filtration Rate GFR),即每分鍾有多少液體從腎小球濾過(ml/min/1.73 m 2)。根據GFR確定腎髒功能不全的程度,或者慢性腎功不全的分期。Stage 1 > 90, stage 2 60-89, stage 3a 45-59, stage 3b 30-44, stage 4 15-29, stage 5 < 15。 Stage 5 又叫末期腎髒疾病(End stage kidney disease ESKD)或者腎衰。
指南是如果GFR < 60, 病人就應該推薦給腎髒科醫生。 這些人很多實際上沒有腎功不全。在加拿大,這些人被家庭醫生送給腎髒科醫生,說他們腎髒有問題。我告訴其中不少人,他們的腎髒沒有問題。這些人進門愁眉苦臉,不知道腎髒怎麽突然就出了毛病。出門又眉開眼笑。現在有的把標準降到30。30好像門檻高了一點,45差不多。
上麵是針對門診病人。住院病人,肌酐要升到多高,GFR要降到多低,才需要找腎髒科會診?沒有統一指南,各個醫院或者各個醫生,各個腎髒科醫生,各自為政。在加拿大,我對同事說,肌酐沒有升到3,別找我會診。住院病人肌酐升高,一般是急性腎功不全(Acute Kidney Injury AKI)。大部分AKI, 病因清楚,治療不困難。其他醫生都可以對付。當肌酐達到3或者更高時,就涉及到是不是需要透析的問題。該不該透析,什麽時候透析,不是其他醫生所應該對付的。到了這個醫院,肌酐1.4也可以找腎髒科會診,肌酐2.5也可能透析。腎髒科醫生來者不拒,會診單一發出,一個小時不到就來了,一點沒有我那麽懶惰。
冠脈造影需要注射造影劑(Contrast)。有的病人用了造影劑後,腎功下降。以前叫Contrast induced nephropathy (造影劑引起的腎病),現在叫Contrast associated nephrology(造影劑相關腎病)。老名稱認定造影劑和腎病有因果關係,新名詞隻是說兩者相關而已。另外有一個術語叫”Contrast-induced AKI(CA-AKI),”(造影劑引起的急性腎損傷)。如果無法判斷是其它原因引起的AKI,則可以說是CA-AKI.
造影劑對腎功的破壞作用,被不少醫生,特別是放射科醫生誇大了。但是也有沒被嚇倒的。 在加拿大,我經常送一些肌酐2-3的病人作冠脈造影。病人送給心血管醫生前,先給他們打個電話,說這個那個病人肌酐是2.3, 2.6, 我已經給病人輸了生理鹽水。心血管醫生說: 好吧,謝謝讓我們知道。幾乎所有這些病人,冠脈造影後都沒有發生急性腎損傷。
心血管醫生作冠脈造影,注意肌酐順理成章。 但是這裏的心血管醫生,對於肌酐的癡迷(Obsession),讓我迷惑和好笑。侃幾個病例,前麵幾個不能算病例,隻能算小故事。
病人 1: 一天,在走廊上碰到一個心血管醫生。談到我們一個共同的病人,因為心衰入院。我說:
“這個病人可以出院了。”
“這個病人腎功下降,不能出院。應該找腎髒科會診。”他的表情很嚴肅。
“他的肌酐是多少?”我的印象中這個病人腎髒沒有問題。
“1.7.”
“入院時肌酐多少?”
“1.4.”
我差點就笑起來。肌酐從1.4到1.7,沒有什麽臨床意義。心衰病人利尿,血液濃縮,肌酐升高一點是正常現象,不是腎功下降。就算是腎功下降,那麽一點點下降,毫無必要大驚小怪。這個心血管醫生是溫良恭儉讓君子。我終於忍住沒有笑出來。
病人 2:入院診斷慢性舒張性心衰急性加重。另一個心血管醫生給病人上速尿靜脈滴注,每分鍾10毫克。我給他短信,說病人水腫並不嚴重,利尿太多可能導致低血壓。第二天晚上,病人血壓下降到82/44。值班醫生停掉速尿,給病人輸液。第三天早晨我知道以後,決定讓病人出院。不然不知道病人還要被怎麽折騰。查房,在走廊上遇到這個心血管醫生。他不好意思,然後問我,能不能暫時不要讓病人出院。因為病人肌酐升高,應該找腎髒科會診。我說:他的肌酐升高零點幾,是因為利尿太多,血液濃縮,他的腎髒功能並沒有下降。他不再堅持,病人出院。我不想找腎髒科會診。因為這個病人確實有心衰,雖然不重。有心衰就得上利尿劑,雖然劑量不能那麽大。但是心血管醫生和腎髒科醫生,都不會上利尿劑,因為肌酐升高了。他們要保護病人的腎髒。沒有利尿劑,病人水腫加重。腎髒科醫生就來透析。透析對腎髒的損害,遠遠超過利尿劑。或者說透析就是拋棄了病人的腎髒。這時候,沒有一個人想到要保護病人的腎髒,好像一透析就萬事大吉。我不想讓這個病人,一點點小毛病入院,被毀掉腎髒出院。
病人 3: 不穩定心絞痛入院。心血管醫生兩天還沒有作冠脈造影。我給心血管醫生一個短信,說這個病人最好盡早作冠脈造影。心血管醫生說他要和我麵談。見麵後他說:這個病人肌酐2.3。如果我寫道病人可以作冠脈造影,他們就作。我本能地想拒絕。你是心血管醫生,這個肌酐能不能作冠脈造影都不知道,不想承擔責任,把球踢給我。心血管醫生知道我在想什麽。他接著說:如果我不寫,他們就要找腎髒科會診。他們知道我不喜歡會診,但是沒有別的選擇。這麽一說,我隻好寫了。我確實不像腎髒科醫生來摻和。在我的逐日誌上,我寫道contrast associated nephropathy(CAN),發生率不高,大部分可以自行恢複。這個病人肌酐2.3,有可能發生CAN。但是這個病人嚴重不穩定性心絞痛,需要盡快作冠脈造影。即使有一點危險,冠脈造影的利,遠大於弊。此外,可以靜脈滴注生理鹽水防治CAN。第二天病人作冠脈造影。
另一次,另一個心血管醫生發短信問我,病人肌酐2點幾,能不能作冠脈造影。我回短信說:我不能決定,該你們決定。我不想留下文字把柄。一兩個小時後在走廊上碰到他,感到最初的回答太生硬。我對他說:我認為是可以作的,但是在冠脈造影前後輸生理鹽水。
以後對肌酐高一點的病人,心血管醫生好像不再那麽小心翼翼,作冠脈造影越來越多,輸生理鹽水也好像成了常規。
病人4,男,80多歲。過去史:高血壓,高血脂,糖尿病40年。冠心病,多年前好像發生過心肌梗塞。病人經常呼吸困難,好好壞壞。有時候突然發作呼吸困難,但是十幾分鍾半小時就緩解。總的說來,身體不錯。
一天去商店買東西,天氣很熱,現在天氣都熱。轉了半個多小時,開始呼吸困難。回到家裏,呼吸困難繼續加重。沒有一點胸痛。終於去當地醫院。急診室一查: 肌鈣蛋白是15(正常0.01),肌酐1.6 mg/dL (141mmol/L),胸片典型的肺水腫。趕快送到這裏,收進心髒ICU.
第二天我接手。先在計算機上查了一下資料。化驗沒有什麽變化,除了肌酐從1.6升到2.01。這不是什麽大問題,病人入院就給了速尿靜脈注射, 60毫克每天兩次。病人入院後12小時左右,排了1000多尿。大概是血液相對濃縮,使肌酐稍微升高一點,並不表示腎功下降。病人腦鈉肽是5700 (這個年齡正常是700 左右)。
看了一下當地醫院的胸片,彌漫性肺水腫,特別是左肺。 當地醫院還作了一個肺髒CT,沒有報告。把CT看了一下,不像是典型的肺水腫。雙肺後半部分,像是大片的毛玻璃樣浸潤。搞不清楚這是什麽病變。也許是肺水腫。病人作CT時平躺,水分都沉積在後半部分。也許是什麽免疫性病變。看到這種浸潤我就膽戰心驚。以前遇到幾個有這種毛玻璃浸潤的病人,一半都死了。
查房,病人說的病史和入院誌差不多。查體:病人明顯呼吸困難,說話喘氣。肺上到處是濕羅音。下肢隻有1+水腫,另外還有一點慢性蜂窩組織炎。
我想,診斷顯而易見。大麵積心肌梗塞,導致心衰。心衰導致肺水腫呼吸困難。
治療: 繼續用速尿(Lasix) 60毫克靜脈注射每天兩次。上標準的抗心肌梗塞藥阿司匹林, 波立維(Plavix), 高劑量它仃,血管緊張素轉換酶抑製劑,硝酸甘油,嗎啡,靜脈滴注肝素。這些我以前經常教實習生醫學生記住的東西,這裏幾乎沒有一個醫生可以開全,心血管醫生也不例外。雖然每個心血管醫生都要寫下:GDMT(guideline-directed medical therapy 指南指導的藥物治療),好像寫下這幾個字母,藥物就標準了。
更重要的治療是,這個病人應該馬上作冠脈造影安支架,重新開通堵塞狹窄的冠狀動脈,救活正在死亡的心肌,讓心髒功能恢複正常,或者至少改善心髒功能。從而消除肺水腫,治療呼吸困難呼吸衰竭。
問了一下護士。護士說心血管醫生已經查了房。決定當天不作冠脈造影,因為肌酐升高。準備找腎髒科醫生會診。在醫生的通信app 上找不到這個心血管醫生。找到他的Nurse practitioner, 讓她告訴心血管醫生,給我打個電話。心血管醫生電話打過來。我說:這個病人主要的病因是心肌梗塞。隻有趕快冠脈造影,消除心肌缺血,才能治療所有其它異常,特別是呼吸衰竭。肌酐升高一點不是問題。肌酐升高甚至不是因為腎功下降,隻是血液濃縮了一點。他回答說這個病人嚴重呼吸困難,需要控製了以後,才能作冠脈造影。我想也有道理。病人呼吸困難那麽嚴重,不可能平躺,無法作冠脈造影。
我說,好,我就給他上速尿靜脈滴注。他說,能不能找腎髒科會診,作透析。這個醫院的醫生,好像個個都是,肌酐升高一點就想到透析。難以理解。我說:這個病人完全沒有透析的指征。速尿就可以利尿。速尿不行,再來透析也不遲。他不再說話。我說:我就上速尿滴注了。他說行。意思我要開就開,他是不會開的。打完電話,馬上開速尿靜脈滴注, 每小時10毫克。
這個病人入院時已經上了抗菌素。他沒有明顯肺炎跡象。不過,病情那麽重,就繼續用吧。另外,想到肺上的毛玻璃樣浸潤,萬一病人真有自身免疫性疾病呢。決定上皮質激素,地塞米鬆 10毫克,靜脈注射每天兩次。這是中等劑量。
下午5點左右,查了一下病人情況。8個小時不到,已經利尿2000多毫升。 但是病人需要氧氣,從每分鍾6L增加到40L。再去看了一下病人,發現他比早晨重多了。急性病容,昏昏欲睡,幾乎沒有力量說話。
我想,利尿那麽多,病情不但沒有改善,反而加重,究竟是什麽病因?
下午還看了一下心髒超聲波報告。射血分數是55%, 病人沒有心衰, 至少心衰不嚴重。但是有嚴重的主動脈瓣狹窄。不過,主動脈狹窄不應該是這次肺水腫的病因。因為主動脈狹窄不是一兩天就形成的。此外,長期主動脈狹窄的危害就是心衰,而病人心髒射血分數正常。但是腦鈉肽那麽高,不是心衰又是什麽?也許是肺髒的毛病,肺髒病變導致右心室右心房擴張,導致腦鈉肽增加。
如果不是心衰不是肺水腫。呼吸衰減的病因又是什麽?肺炎也不象。就算病人有肺炎,也不會引起那麽嚴重的呼吸困難呼吸。肺上的毛病,也許真的是自身免疫性疾病。但是自身免疫性疾病疾病怎麽會突然發作,沒有一個過程?想拿想去,決定按自身免疫性疾病治療。把地塞米鬆的增加到20毫克每天兩次。同時繼續靜脈滴注速尿,因為不能完全排除心衰,而且確實有肺水腫。
下完醫囑就走了。不知道這個病人會往哪個方向發展,我認為他會加重,也許不能活著出醫院。
晚上10點鍾左右,又查了一下。發現病人氧氣需要量從每分鍾40升降到10升,雖然還是很高的氧氣流量,但已經好多了。病人那時候已經排了差不多4000毫升尿。我想足夠了。矯枉過正引起脫水,也可能加重病情。停止靜脈滴注速尿,改成30毫克,靜脈注射6小時一次。速尿一般可以靜脈注射12小時一次。我想把速尿注射次數多一點,每次劑量少一點。這樣利尿相對均勻,不是大起大落。不過,這都是想當然,沒有實驗依據。
第三天早晨到醫院,首先查這個病人。還是需要10 L氧氣,好像沒有繼續改善。肌酐2.0,沒有降低,但是沒有增加。利尿那麽多,肌酐沒有增加,腎功沒有下降。似乎反常。因為利尿多,血液減少,腎髒灌流減少,腎小球濾過減少,肌酐會增加。但是從另一方麵說。體內液體太多,擴張心髒,前負荷太高,心肌收縮力下降。利尿後,心肌牽張程度回到理想位置,心髒收縮增強。心輸出量增加,腎髒灌流增加,至少不下降。腎小球濾過率也不至於下降,肌酐不至於增加。
查房,發現病人完全變了一個人,沒有多少呼吸困難,精神很好,情緒也好。出乎意料,
搞不清楚是我作對了什麽,讓他恢複這麽快。還是他健康健壯,自己恢複了。
病人呼吸好轉,心血管醫生還不想馬上作冠脈造影,說要讓病人再恢複一點。心血管醫生大概也不知道病人為什麽好轉,更不知道第二天下午的驚險。心血管醫生在他的逐日誌上,不斷重複病人可能需要CRRT(Continuous renal replacement therapy 連續性腎髒替代治療,即持續性緩慢透析)
心血管醫生開始給病人輸生理鹽水,每小時70毫升。這是腎功不良病人,作冠脈造影前常用的預防措施,防止造影劑使腎髒功能進一步下降。方法雖然簡單,但這是唯一有效的方法。不過,這個病人既然在利尿,意味著體內水分已經夠多。不需要輸液。 如果真要補液,至少首先要停止利尿。
我想,這些醫生都是機械性思維。隻要腎功不良,冠脈造影前都要輸液,不管病人具體情況怎麽樣。一邊想著要透析,一邊又要輸液,似乎意識不到兩者相互矛盾。我條件反射地想要停止輸液,又想最好是建議他停止。最後想,什麽多別作吧,繼續輸液,繼續利尿。保持尿液量在我需要的範圍內就可以了。
第四天,病人作了冠脈造影,發現左冠脈主幹(Left main) 70% 狹窄, 左前降支(LAD) 100%堵塞。心血管醫生沒有安支架,找胸外科會診,說病人應該作搭橋手術。一般而言,左冠脈主幹狹窄,是搭橋手術的指征。因為左冠脈太短,不好安支架。不過,現在技術改進很多,支架也改進很多,左冠脈主幹也可以安支架。看心血管醫生有沒有本事。
第五天,胸外科會診,說病人心衰還很嚴重,又服了波立維, 不能作手術。心血管醫生又決定安支架。他們在那裏來來回回。 病人繼續改善,需要氧氣從10 L降到6 L.
第六天,另一個心血管醫生準備安支架。早晨他去看了病人,問這個病人怎麽沒有透析。我回答說:病人不需要透析。要想排尿,速尿就夠了。他又說:病人仍然呼吸困難,他要取消安支架。
這個病人是不是馬上安支架,我已經不太在乎。開始的時候,我想盡快安支架,希望開通冠脈血流,讓缺血的心肌恢複功能,糾正並且防止心衰,同時消除呼吸困難。但是病人心髒超聲波,射血分數是50%,可以說正常。另外我認為病人的呼吸困難不僅僅是心衰所致。病人沒有安支架,利尿加皮質激素加抗菌素,病人已經恢複得多不多了。另外,托了這麽幾天,要死的心肌也死的差不多了。安支架也挽救不了多少心肌。
雖然我不在乎是不是趕快安支架,我感到這第二個心血管醫生不了解情況,膚淺的查了一下病人,走馬觀花看了看他們心血管醫生的逐日誌,就認為病人沒有透析,就不能安支架。我認為應該讓他了解情況,他自己可以決定。我打電話過去,把病人幾天情況描述了一下。我說;這個病人現在就是最好的狀態,或者說我們能讓他達到的最好狀態。病人不能利尿太多,否則脫水,造成腎功不良加重。我說,我想讓他了解這些情況,安不安支架自然由他決定。過了半小時,他來短信,說重新檢查了病人,決定安支架。
這時候我才想起,病人早晨看起來似乎有點急性病容,主要是因為他想到要安支架,精神緊張。這可能讓第二個心血管醫生產生錯覺,以為他病情嚴重。
病人當天安了支架。又住了兩天,我把利尿劑從靜脈注射改為口服,停掉地塞米鬆。病人出院。
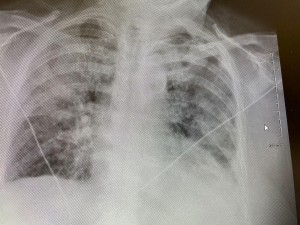 這是在當地醫院的胸片。轉過來前照的。看起來像是肺水腫,又像是肺炎。因為陰影主要在上中葉。
這是在當地醫院的胸片。轉過來前照的。看起來像是肺水腫,又像是肺炎。因為陰影主要在上中葉。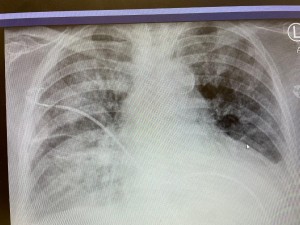 這是這裏入院第一天的胸片,看起來像是心衰肺水腫。但是左肺的浸潤還是上麵多。不過,不能隻是看浸潤的位置來判斷是心衰還是肺炎。因為胸片往往是病人平臥時照的,就是心衰肺水腫,浸潤不一定在肺下葉,而是從上到下均勻分布。說不定上部還多一點,看病人臥位什麽部位最低。
這是這裏入院第一天的胸片,看起來像是心衰肺水腫。但是左肺的浸潤還是上麵多。不過,不能隻是看浸潤的位置來判斷是心衰還是肺炎。因為胸片往往是病人平臥時照的,就是心衰肺水腫,浸潤不一定在肺下葉,而是從上到下均勻分布。說不定上部還多一點,看病人臥位什麽部位最低。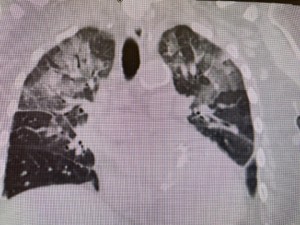 這是病人在當地醫院作的CT。 肺髒後部看起來像是毛玻璃浸潤。看到這種浸潤我就膽戰心驚。病人往往凶多吉少。不過,這個病人的毛玻璃浸潤不算典型。浸潤相對均勻,也可能是肺水腫。
這是病人在當地醫院作的CT。 肺髒後部看起來像是毛玻璃浸潤。看到這種浸潤我就膽戰心驚。病人往往凶多吉少。不過,這個病人的毛玻璃浸潤不算典型。浸潤相對均勻,也可能是肺水腫。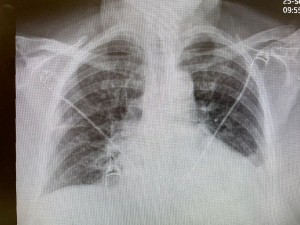 入院第四天的胸片,肺水腫幾乎完全消失。
入院第四天的胸片,肺水腫幾乎完全消失。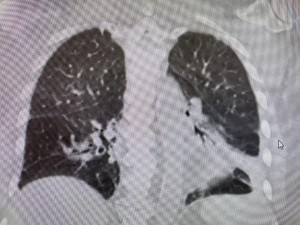 第七天的CT,肺髒後部的浸潤幾乎完全消失。如果是自身免疫肺髒炎症,如Cryptogenic organzing pneumonia,浸潤不會這麽容易,這麽快就消失。
第七天的CT,肺髒後部的浸潤幾乎完全消失。如果是自身免疫肺髒炎症,如Cryptogenic organzing pneumonia,浸潤不會這麽容易,這麽快就消失。
病人一周左右基本恢複,病因究竟是什麽?什麽藥物起了主要作用?
心衰—速尿的功勞?疑點很多。 1. 綜合所有資料,病人呼吸困難不像是單純的心衰肺水腫所致。特別是心髒射血分數50%。 2. 6-7個小時利尿利了2000 多毫升尿,病人症狀不但沒有改善,反而急劇加重。
自身免疫—地塞米鬆的功能。地塞米鬆劑量增加,當天晚上病人開始緩解。但是,CT 不是典型的自身免疫性肺部嚴重疾病,浸潤消失太快。停了地塞米鬆後,病情沒有反複。
肺炎—抗菌素的功勞?這個可能性最小,大部分肺炎不至於引起呼吸衰竭。如果是,也不會用了一兩天抗菌素就基本恢複。
這個病人的呼吸衰竭,大概主要還是心衰所致。病人恢複,速尿起了主要作用。為什麽利尿2000 多毫升,症狀反而加重?也許病人一直在加重。利尿2000毫升還不夠。當天晚上利尿總共4000 多毫升,終於起了作用。病人可能有輕微的肺炎,地塞米鬆消除炎症,大概幫了一點忙。
臨床充滿不確定性。這個病人,到最後,我還是沒有肯定的結論,肯定的診斷。不少醫生犯的錯誤,就是太肯定,太自信,缺少懷疑和自我懷疑。
這個病人主要是心髒問題,可以說是心血管醫生的一畝三分地。兩個心血管醫生除了冠脈造影,安支架外,基本是沒有插手,都是我在開藥,調整利尿劑,上激素。我建議什麽,他們也采納,我很感激。如果他們堅持照他們想的作,特別是找腎髒科醫生會診、透析,病人說不定就是另外的結局。但是兩個心血管醫生,加上他們的Nurse practitioners, 每天都在逐日誌寫要透析,需要CRRT。雖然速尿利尿效果那麽好,雖然肌酐隻是從1.6升到2.01,那麽一點增加微不足道,沒有什麽臨床意義。如此沉迷於一兩個數字,這種思維方式,難以理解。醫生治療的是整個病人,不是一兩個數字。數字隻是參考,不是治療的目標。病人是樹林,不是一顆兩顆樹。盯著一兩棵樹,就可能迷失在森林裏,找不到出路。此外,對於腎髒病學,這些心血管醫生幾乎沒有一點常識。
這裏幾乎所有的心血管醫生,都是君子。和他們大部分人都吵過架,現在意見不同,可以交流,我可以說服他們。我也輸過幾次,因為發現他們是對的,至少有指南作依據。
臨床分科越來越細。優點是專科醫生精通自己的業務。就那麽一點點行醫範圍,不精通說不過去。缺點對不是自己專科的業務,幾乎像老百姓一樣懵懵懂懂。當年作Fellow 的時候,醫院內科各個專科的醫生,除了幹自己專科外,還要輪流轉大內科,不至於忘了其它專科的業務。即使不像專科醫生一樣對各個專科那麽精通,也不至於一竅不通。錯誤的行醫反而成了習以為常,公認的正確的行醫。





很有用的知識,經驗!
收藏了!