開心就好
真實的故事,希望您喜歡。
正文
相對公平、合理、可負擔的台灣健保計劃
本文內容主要ZT自中國大陸國務院發展研究中心的一篇文章《台灣地區全民健保製度的經驗與啟示》。我對中國大陸、台灣、美國和加拿大的大體情況有一些了解(可能膚淺,但盡量客觀說話)。總體來說,台灣的醫療水平是很高的,不比美國、加拿大差。醫師供給比較充足,中學畢業成績最好的學生才能進入醫學係,接受7年的醫學教育,再經過4年住院醫師,以及專科醫師考試,才能成為合格的主治醫師。平均來說,一個醫學係的學生要成為一個專科主治醫師必須花費12到13年的時間。台灣醫生看病很耐心,與病人的交流貼心、環境的安靜猶如加拿大(請大家比比大陸和香港的普通百姓是怎麽看病的;國內紅包現在還是普遍存在,隻不過更隱蔽了)。

《台灣地區全民健保製度的經驗與啟示》全文如下:
我國大陸地區自2009年啟動新一輪醫改,已經在實現醫保全覆蓋等方麵取得重要進展,但在整合醫保製度、建立分級診療、改革公立醫院等關鍵環節仍然麵臨巨大挑戰。我國台灣地區自1995年建立的全民健保製度取得了重要成就,在國際上享有較高聲譽。為借鑒經驗,中國城鄉發展國際交流協會於2017年11月5日至11日組織“台灣醫療保障體係”調研組赴台灣專題調研。調研發現,無論是台灣全民健保製度設計的經驗,還是在當前挑戰下的改革應對,都對大陸地區進一步深化醫改具有重要的啟示和借鑒意義。
一、台灣全民健保製度建立的背景及製度優勢
(一)建立背景
台灣地區自20世紀50年代開始就逐步建立醫療保障製度。但在1995年全民健保製度建立之前,台灣民眾的醫療保障由麵向不同群體的勞工保險、公教人員保險、農民保險等多項製度中的醫療部分提供,費率、待遇等製度設計各不相同,且約有40%的人沒有被任何醫療保險覆蓋。
進入20世紀90年代,隨著台灣經濟的快速增長,人口平均壽命延長,老年人的健康維護問題成為台灣的熱點話題之一。而沒有醫療保險的人群中,以未成年人和老年人居多,給家庭帶來較重負擔。在強大的輿論壓力以及與民進黨的選戰壓力下,國民黨執政當局迅速設計出了一套覆蓋全民的健康保險製度。1994年7月通過了“全民健康保險法”,並於1995年3月正式實施,迅速實現了全覆蓋,覆蓋率長期穩定在99%以上。2016年全民健保覆蓋了2380多萬人口,覆蓋率高達99.6%①。

(二)製度優勢
雖然台灣的全民健保製度當時是在輿論壓力和政治競爭下倉促上馬的,但是其製度設計是高水準的,20多年來大的製度框架基本沒動。健保製度具有以下幾個製度優勢。
一是全民強製參保,量能付費、按需享受,公平性較高。台灣的全民健保選擇了強製性社會保險這種製度形式,實現了全民參保,而且保證了財源的相對穩定。全民健保將保險對象劃分為六類,其中第一類對象占到50%以上。不同類別對象的保費分擔各不相同,政府對其中幾類群體予以不同程度的保費補助(參見下表)。在健保的總體支出中,政府負擔了35%左右。保費負擔的基本原則為量能付費,第一、二、三類保險對象等有工作者,一般保險費按薪資的一定比例繳納,高薪資者多繳,低薪資者少繳;第四、五、六類保險對象則以第一至第三類對象保費的平均值為繳費基數。一般保險費的費率自1995年至2002年一直維持在4.25%,目前為4.69%。2013年開始對非薪資收入征收補充保險費,進一步體現了量能付費原則。但不管保費繳納的多少,每個參保者都可一律平等獲得所需的醫療服務,沒有任何差別②。全民健保的個人部分負擔總體較低。每次門診個人負擔在50—400元新台幣之間,門診每次藥費個人負擔依據藥費金額在0—200元新台幣之間;每次住院個人負擔比例依據住院時間長短在5%—30%之間,年度累計超過一定金額則個人不再負擔。同時,對重大傷病、特殊群體等免除個人部分負擔。因此,全民健保製度具有較高的公平性。
資料來源:台灣“健保署”,《全民健康保險年報(2016—2017)》。
二是單一保險人體製,行政成本低,對醫療機構的約束能力強。台灣的全民健保由政府直接運營,“中央健康保險署”(以下簡稱“健保署”)統籌各項健保行政事務,是唯一的保險人,隻有一個保險基金池。單一保險人體製使得台灣健保的管理效率很高,行政成本僅占總支出的1.1%,幾乎是發達國家(地區)中最低的。更為重要的是,單一保險人體製使得“健保署”處於專買地位,目前全台93%的醫療機構都是健保的特約(定點)機構。在這種專買地位下,“健保署”能對醫療機構的服務行為進行強有力的約束。“健保署”主要通過程序審查和專業審查這兩種方式抽樣審查醫療機構的服務申報,對違規服務予以拒付並施以相應懲罰,使得醫療機構一般都不敢以身試法。同時,“健保署”對醫療機構的藥品給付價格也參照國際較低價進行定期調查、調整,維持了較低的藥價水平,台灣健保新藥價格有730%低於國際最低價。
三是實施總額預算框架下的多元支付製度,費用控製較好。1995年全民健保建立初期,對醫療機構的支付方式主要是論量計酬(即按服務項目付費),輔以論病例計酬(即按病種付費)。1998年起陸續推動牙醫、中醫、西醫基層、醫院等部門實施總額支付製度,2002年開始全麵實施。總額預算的具體做法是,每年按一定增長幅度(一般為3%—5%)確定健保總預算後,以點數預計醫療服務總量,點數高於預期則每點單價降低,點數低於預期則每點單價升高,故可較精確地控製年度健保費用總額。總額預算製度的實施對全民健保產生了深遠影響,是台灣醫療費用控製較好的重要原因,2006年以來全民健保費用的年度增長率從未超過5%。2015年台灣衛生總費用占GDP的比例僅為6.6%,是發達國家(地區)中控製最好的之一③。在總額預算支付這一醫療費用宏觀調控框架之下,“健保署”根據不同醫療服務項目的特性,又在微觀策略層麵先後引入論質計酬(即按質量付費)、診斷相關組(DRGs)、論人計酬(即按人頭付費)等支付方式,以更好激勵醫療機構和醫生提升醫療質量及效率。
雖然台灣的全民健保製度也存在財務壓力較大、醫療資源利用效率不高等問題,但總體而言,是一項非常出色的製度。不僅公平性較高、給付範圍廣泛、費用控製較好,而且醫療質量較高,為改善台灣民眾的健康做出了重要貢獻。它贏得了較高的民眾滿意度和較好的國際評價。當前台灣民眾滿意度高達80%以上,是政府公共服務中最高的。2000年台灣地區健保製度曾被《經濟學人》信息部(EIU)評為全球第二的健保製度,僅次於瑞典。同時也獲得了諾貝爾經濟學獎得主克魯格曼以及諸多國際媒體的高度讚譽。
雖然台灣的全民健保製度也存在財務壓力較大、醫療資源利用效率不高等問題,但總體而言,是一項非常出色的製度。不僅公平性較高、給付範圍廣泛、費用控製較好,而且醫療質量較高,為改善台灣民眾的健康做出了重要貢獻。它贏得了較高的民眾滿意度和較好的國際評價。當前台灣民眾滿意度高達80%以上,是政府公共服務中最高的。2000年台灣地區健保製度曾被《經濟學人》信息部(EIU)評為全球第二的健保製度,僅次於瑞典。同時也獲得了諾貝爾經濟學獎得主克魯格曼以及諸多國際媒體的高度讚譽。
二、台灣全民健保製度麵臨的挑戰及改革應對
台灣全民健保製度自1995年建立以來,總體表現出色,但也麵臨一係列挑戰,其中最突出的是財務危機和醫療資源利用效率不高。麵對這些挑戰,台灣當局采取了一些改革措施予以應對。
(一)財務危機與“二代健保”改革
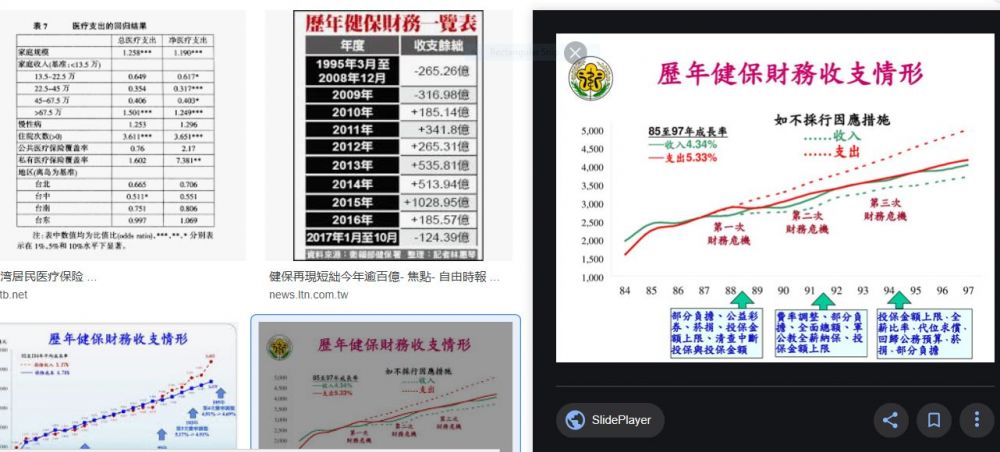
台灣全民健保製度建立4年後即1999年就開始出現當年收不抵支,到2010年的15年時間內先後發生了4次財務危機。造成健保財務困境的原因是多方麵的。健保支出方麵,人口老齡化、新醫療技術引進以及高花費的重病增多等使得支出負擔越來越大;保費收入方麵,由於費基偏小、出生人口數下降、費率調整及薪資增長緩慢等因素,保費收入增長十分有限。此外,選舉帶來的政治情勢以及相關輿論等,也對健保財務產生了不可忽視的影響。
全民健保曆年財務收支情況 :
資料來源:台灣“健保署”,《全民健康保險年報(2016—2017)》。
麵對財務危機,台灣當局在強大的政治和輿論壓力下數次采取了上調個人部分負擔、提高費率、采取總額預算製度等增收減支的措施。但是沒隔幾年財務危機又卷土重來,2009年發生了最嚴重的危機,當年收支缺口高達317億元新台幣,累積虧空582億元新台幣。2010年,台灣當局將健保費率從4.55%上調到5.17%,財務危機得以暫時解決。基於這次危機,台灣當局下決心對健保製度的籌資機製進行較大力度的改革。2011年初,“立法院”通過全民健康保險法修正案,2013年初開始正式實施“二代健保”。“二代健保”的核心改革舉措是,在按薪資一定比例征收一般保費的基礎上征收補充保險費,即額外征收非薪資收入所得(超額獎金、兼職所得、執行業務收入、股利所得、利息所得、租金收入等)的部分費用作為補充保險費,以擴大費基,增加保費收入。同時,將一般保險費費率由5.17%下調為4.91%,減輕了以薪資收入為主的參保者的負擔;還規定政府負擔的健保費用從34%提高36%。從而使改革贏得了更多民眾支持。“二代健保”實施以後,健保收支情況持續好轉,截至2015年,累積結餘已經達到近2300億元新台幣。但是,支出增長的很多因素並未消除,未來保持財務平衡的壓力仍然不小。
(二)醫療資源利用效率不高與推進分級診療
台灣地區的醫療機構分為醫學中心、區域醫院、地區醫院、基層診所這四級,分別有自己的功能定位。但民眾可自由選擇各類醫療機構就醫,加上個人部分負擔較輕,造成了民眾四處重複和越級就醫。統計顯示,台灣地區每人平均門診就診次數高達15次/年,幾乎是全世界最高的,醫療資源明顯過度利用。這種狀況造成醫療質量下降同時健保財務負擔加重,也使得患者接受的醫療服務連續性不好。在上述背景下,台灣地區陸續從供方和需方兩方麵采取了一些改革措施。
一是從2005年開始推行“家庭醫師整合型照護計劃”,目的在於提升民眾對基層診所的信任,並讓其發揮“守門人”的作用。這一計劃的主要做法是西醫基層診所醫生自願參加該計劃,同一地區5家以上健保定點診所的醫生聯合組成“社區醫師團隊”。“社區醫師團隊”自行尋找合作醫院,建立“社區醫療群”,雙方商定具體的轉診及合作方式,以加強醫療服務的連續性和協調性。民眾以家庭為單位自願選擇家庭醫生並加入相應的照護計劃成為會員,可以獲得更加持續的照護,若病情需要能得到更便利的轉診服務。地方“健保局”采用額外附加方式對西醫基層的“家庭醫師整合型照護計劃”進行付費,在原有支付基礎上,為參加該計劃的社區醫療群提供額外的費用補償,目前做法是大部分支付給社區醫師團隊,小部分支付給合作醫院。截至2016年6月,台灣地區已經建立了414個社區醫療群,參加計劃的西醫基層診所和醫師已接近30%,受益人群也達到了總參保人數的僅10%。“家庭醫師整合型照護計劃”的成效已經逐步顯現。
二是從2001年就開始實施“健保門診高利用保險對象輔導專案計劃”,掌握門診高利用保險對象醫療資源利用情況,輔導正確就醫,杜絕醫療浪費。從2010年起,將全年門診申報就醫次數超過100次(2013年改為超過90次)的保險對象納入輔導。輔導方式包括郵寄關懷函、電話或上門訪問、審查醫師及家庭醫師進行實地輔導等。4.6萬名2014年門診就醫次數超過90次的保險對象,經2015年輔導後,平均就醫次數下降20%,平均醫療費用下降19%,成效顯著。
三是從2017年4月起調高醫學中心未經轉診者部分負擔及一些急診的部分負擔,同時降低醫學中心、區域醫院經轉診者部分負擔,鼓勵民眾先在基層診所和醫院就診。但由於調動幅度並不大,截至目前效果並不明顯。
雖然台灣地區從供方和需方兩方麵都采取了舉措來促進形成分級診療,但就像大陸地區一樣要改變長期形成的局麵很不易,總體而言進展並不是很理想,還有很長的路要走。
三、啟示與借鑒
台灣全民健保製度是一個較為成功的範例,加上兩岸在製度、文化上的相似性,全民健保的製度建設經驗和麵臨挑戰下的改革應對,都對大陸地區有重要的啟示和借鑒意義。
第一,以單一保險人和總額預算為核心要件的製度結構是台灣全民健保成功的關鍵。1995年之前台灣的醫療保障製度也是碎片化、差別化的,與大陸啟動新農合之前的情況相似。1995年台灣將多種醫療保障製度整合為統一的全民健保製度,形成一個基金池,確立了單一保險人體製。這正是台灣健保製度能夠維護公平性、保持較高行政效率、保證醫療費用可負擔性的基石。2002年總額預算這一財務自動平衡機製的全麵實施,對於控製醫療費用的過快增長發揮了根本性作用。很大程度上,也隻有在單一保險人體製下,總額預算才能發揮最大的效能。這對於當前大陸地區整合醫保製度及管理體製具有重要借鑒意義。大陸城、鄉居民醫保在製度上已經基本實現了整合,但與城鎮職工醫保的整合尚未提上議事日程。建議參照台灣做法,通過家屬連帶參保等方式促進三項醫保的整合,並由國家明確醫保的行政主管部門和管理方式,最終實現單一保險人體製。雖然由於大陸的人口規模、地域麵積、地區差距都遠遠大於台灣地區,不大可能隻形成一個保險基金池,但在地區層麵的單一保險人和總額預算製度是同樣可以實施並能產生巨大改進作用的。
第二,保費與收入掛鉤對保證醫保公平性和可持續性有重要作用。台灣健保的保費在2013年之前都是按薪資一定比例征收。但隨著非薪資收入的擴大,這種保費征收方式的公平性降低了。在“二代健保”改革中,台灣對非薪資收入開征補充保費,增強了保費負擔的公平性。同樣重要的是,補充保費帶來的財源擴大對於保證健保基金的可持續性發揮了重要作用,可謂一舉兩得。而且,台灣在開征補充保費的同時調低了按薪資比例征收的一般保費的費率,減輕了以薪資收入為主者的負擔,進一步改善了公平性。雖然健保保費征收中薪資按個人而非家庭計算的方式受到了詬病,在“二代健保”改革中也未得到解決,但總體而言健保的保費征收是較為公平的。大陸地區城鎮職工醫保的保費征收與台灣健保相似,但城鄉居民醫保保費則是按固定金額征收的,與收入不掛鉤,保費負擔的公平性較差。未來也需要轉向保費與收入掛鉤,但首先需要提升政府的收入核查認定能力。而將非薪資收入納入保費征收範圍也應盡快提上政策議程。
第三,支付方式改革的目標是達成控製醫療費用與保證醫療質量之間的平衡,而非簡單的財務平衡。台灣健保在建立初期,包括1995年之前分設的各項醫療保障,都主要采取了論量計酬的支付方式。在這種支付方式下,醫院和醫生會盡量做大服務量,造成醫療浪費和費用快速上漲。為了糾正這種支付方式帶來的弊端,2002年全麵引入了總額預算製度,給醫院和醫生帶上了緊箍咒。此後,健保在總額預算框架下又陸續引入了論質計酬、診斷相關組、論人計酬等支付方式,並且仍將論量計酬保留為一種重要的支付方式,幾乎世界上現有的支付方式都用上了。原因在於,包括總額預算在內的各種支付方式都有其利弊,支付方式改革不僅僅是要控製費用,而且要在控製費用的同時保證醫療質量,達成相對平衡。這是很多國家(地區)最終采取混合支付方式的機理所在。這對大陸地區當前正在推進的支付方式改革有重要啟示。部分地區為了達到醫保財務平衡,采取了一些粗暴的辦法控製費用,犧牲了參保人的權益和醫療質量。這是需要予以糾正的。實施混合支付方式也是大陸醫保的改革方向,但需要加快提升管理能力。
第四,推進分級診療要供、需兩側並重,獎、懲、勸並舉。台灣在建立良好的診療秩序方麵麵臨的挑戰與大陸有很大相似性,所采取的改革措施也與大陸正在推進的分級診療製度建設有共通之處。雖然台灣在這方麵的成效尚不是很明顯,但一些做法對大陸仍有啟發意義。台灣較早通過實施“家庭醫師整合型照護計劃”改善基層服務、增強民眾信任,主要是通過鼓勵診所、醫院自願聯合並予以額外經濟激勵的方式開展的,而且以基層診所為中心建立“社區醫療群”,更多發揮基層作用。大陸地區目前多采取行政方式、以大醫院為中心建立“醫聯體”,加上支付措施沒有跟上,很多時候反而讓醫院吸走了基層病人,與分級診療目標背道而馳。台灣除了改革供方外,也重視對需方的約束與引導,獎、懲、勸等措施並重。除了提高未經轉診者部分負擔外,更值得關注的是,台灣健保針對門診利用率高的問題,實施“門診高利用保險對象輔導專案計劃”,即對過度利用者進行勸誘。實踐表明,這種並未帶有經濟獎懲的勸誘,發揮了比經濟獎懲更有效的作用。這種以人為本、人性化的管理方式創新對大陸地區有重要借鑒意義。
注釋:
①未被覆蓋的0.4%基本都是長期居留海外者,因此覆蓋率幾乎是100%。
②全民健保予以給付的服務比較廣泛,包括門診、住院、中醫、牙科、分娩、康複、居家照護等。
③2013年經合組織國家衛生總費用占GDP的比例平均為8.9%,美國最高達16.4%。
參考文獻:
〔1〕陳尚斌,2017:“台灣醫保製度簡介與現況探討”,2017年11月6日在台北“中國文化大學”(大新館)的講稿。 織夢內容管理係統
〔2〕陳孝平,2013:“台灣全民健康保險的成就、挑戰與改革”,見浙江大學人口與發展研究所主編:《海峽兩岸農村社會保險理論與實踐研究論文集》。
〔2〕陳孝平,2013:“台灣全民健康保險的成就、挑戰與改革”,見浙江大學人口與發展研究所主編:《海峽兩岸農村社會保險理論與實踐研究論文集》。
〔3〕陳致遠、蔣蓉、邵蓉,2017:“台灣地區二代健保改革對大陸醫保基金公平性及可持續性的啟示”,《中國衛生政策研究》,第2期。
〔4〕匡莉、曾益新、張露文、馬天龍,2015:“家庭醫師整合型服務及其醫保支付製度:台灣地區的經驗與啟示”,《中國衛生政策研究》,第2期。
〔5〕林姍姍,2011:“台灣‘全民健保’製度改革走向:從‘一代健保’到‘二代健保’”,《台灣研究》,第2期。 織夢好,好織夢
〔6〕台灣“健保署”,2017:《全民健康保險年報(2016—2017)》。
中國城鄉發展國際交流協會“台灣醫療保障體係”調研組
調研組組長:王佩亨
調研組成員:王列軍 佘宇 王莉潔 楊曉東
施弘達 劉豔霞 高榮峰 張建中
王正權 張迎 薑耘時 周寧
朱洪斌 陳明 佟岩
執筆:王列軍 佘宇
以上是《台灣地區全民健保製度的經驗與啟示》全文。我覺得它是比較靠譜的。比起加拿大來,台灣全民健保的涵蓋麵更加廣泛,包括門診、住院、中醫、牙科、分娩、康複、居家照護、非處方簽藥及中藥等。患者可以選擇各種治療方式,等待時間短,且可以在未轉診的狀況下直接求診專科醫師 ,這些都比加拿大方便。至於其資源被“全民”(尤其是老人)濫用 , 這點也猶如加拿大。若是像美國那樣,對病人又太昂貴、苛刻了。台灣健保計劃實行24來一直以低廉的收費獲得優質的服務。不過,健保署對醫療服務價格定得太低,將虧損轉嫁給醫院和醫務人員,導致醫院虧損嚴重(比較起來大陸醫院真福氣)、醫務人員薪資過低及工作過勞非常普遍,怨聲載道。是我們在台灣觀光期間聽到一些醫務人員的反映。
評論
目前還沒有任何評論
登錄後才可評論.




